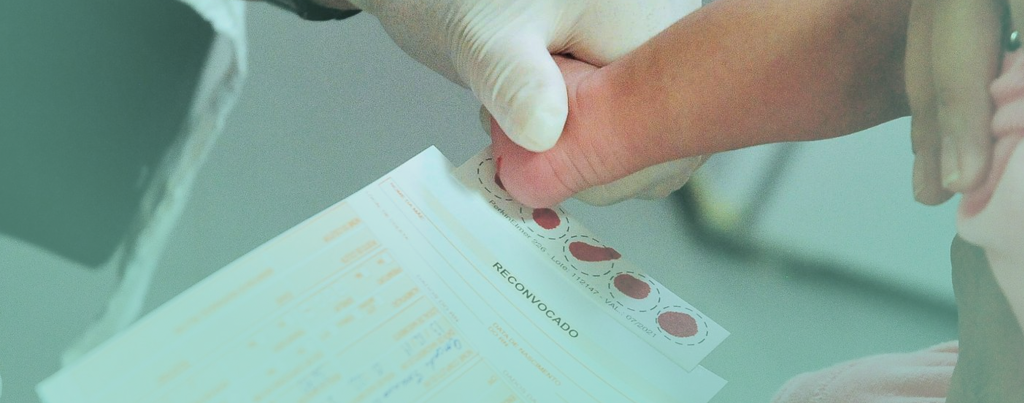
Mais um grande passo para a saúde das crianças: recentemente, o Distrito Federal fez nova ampliação no teste do pezinho. Agora, a lista de doenças a serem detectadas pelo exame de triagem neonatal na rede pública local passará de 50 para 58 doenças raras. O Hospital de Apoio do Distrito Federal (HAB) recebeu dois novos equipamentos de análise que permitem o rastreio de seis doenças lisossomais, da Atrofia Muscular Espinhal (AME) e da Imunodeficiência Combinada Grave (IDCG).
O novo maquinário foi adquirido para cumprir as etapas de ampliação do teste do pezinho, em conformidade com a Lei Distrital nº 4.190/2008 e com o Programa Nacional de Triagem Neonatal do Ministério da Saúde.
Essa é a realidade esperada por milhares de famílias e que está prevista para acontecer nos próximos anos no SUS em todo o país, a partir da Lei federal Nº 14.154, de 26 de maio de 2021.
Saiba mais…
Em reportagem publicada pelo Jornal de Brasília, o diretor-geral do HAB, Alexandre Lyra, salienta o comprometimento da unidade com o diagnóstico precoce das enfermidades consideradas raras. “O Hospital de Apoio e o Governo do Distrito Federal avançam mais do que qualquer outro estado da federação. Somos os únicos a realizarem o teste do pezinho ampliado e é 100% público, em que não há nenhum custo aos pacientes”, enfatiza Lyra.
A gerente de Assistência Multidisciplinar e Apoio Diagnóstico do HAB, Raquel Beviláqua, acrescenta que o empenho tem como objetivo “evitar sequelas e oferecer o tratamento adequado em tempo oportuno a todos que precisam”. O serviço está disponível nos hospitais públicos do DF há mais de dez anos. Nesse período, já foram feitos mais de 526 mil exames.
Tecnologia
O rastreio de patologias raras conta com duas novas máquinas: um espectrômetro de massa e um termociclador de PcR – equipamento que automatiza o processo de amplificação de uma sequência específica de DNA a partir de uma pequena amostra – em tempo real. O primeiro aparelho verifica, por meio da carga e da massa de uma molécula específica, se a criança tem alguma doença lisossomal. O espectrômetro começou a ser usado pelo HAB em 2011, em versões mais simples do que a atual.
As doenças lisossomais relacionam-se ao acúmulo progressivo de substâncias não metabolizadas devido a deficiência do organismo em produzir enzimas. São elas: Mucopolissacaridoses Tipo 1, doença de Gaucher, doença de Fabry, doença de Pompe, doença de Krabbe e deficiência de esfingomielinase ácida.
Já o termociclador de PcR em tempo real identifica, pelo DNA do paciente, se a criança carrega genes da IDCG e da AME. O aparelho compara imagens genéticas da criança examinada a imagens de outros pacientes, estabelecidos como saudáveis, para verificar se há alguma alteração.
A AME é uma doença rara degenerativa e hereditária, que interfere na capacidade do corpo de produzir uma proteína essencial para a sobrevivência dos neurônios motores. E a IDCG, por sua vez, é um grupo de doenças genéticas hereditárias caracterizadas por deficiência nas imunidades celular e humoral.
Os equipamentos chegaram no decorrer do último ano e passaram por uma série de ajustes para possibilitar o rastreio das oito doenças. O espectrômetro de massa já está funcionando, enquanto o termociclador de PcR em tempo real deve estar apto para uso até o final de abril, conforme prevê o assessor técnico do Laboratório de Biologia Molecular Claudiner Oliveira.
“Após a fase de preparação do aparelho, será possível incluir no laudo dos pacientes o rastreio do IDCG e da AME. É um avanço que não é visto em outros estados, cumprimento às legislações distrital e federal”, explica Oliveira.
Pioneirismo que salva
O teste do pezinho ampliado é feito de forma compulsória em todas as crianças nascidas na rede pública de saúde do Distrito Federal desde 2008, mesmo ano em que o exame se tornou obrigatório também na rede privada. O material colhido é enviado para o Serviço de Referência em Triagem Neonatal, localizado no HAB.
Caso seja identificada alguma alteração, a equipe médica procura a família para começar o acompanhamento. “Fazemos uma estratégia que chamamos de busca ativa, para encontrar os pais e responsáveis do paciente, para que seja iniciado o tratamento o quanto antes, já que a ideia do teste do pezinho é, justamente, detectar doenças e tratá-las antes que possam causar sequelas ao organismo e até óbitos”, diz o chefe do Laboratório de Triagem Neonatal, Vitor Araújo.
A chefe da Unidade de Genética do HAB, Carina Albuquerque, ressalta que a pressa permite que as crianças possam ser tratadas antes que a patologia prejudique o desenvolvimento do organismo.
“Existem doenças em que se a criança não tiver o diagnóstico precoce, pode ter dificuldade de crescimento, dificuldade de aprendizado, epilepsia de difícil controle. Por isso, é grande a importância do diagnóstico precoce. E quanto mais cedo instituído o tratamento, melhor essas crianças vão se desenvolver”, destaca.
*FONTE: Jornal de Brasília
Ampliação no SUS para todo Brasil…
Estamos aguardando o Ministério da Saúde apresentar o planejamento com os prazos de ampliação para cada novo grupo de doenças a serem triadas na rede pública, conforme prevê a Lei federal Nº 14.154, de 26 de maio de 2021.
Vamos acompanhar tudo e divulgar em nossos canais de comunicação, continue com a gente! E converse com seu médico de confiança para tirar suas dúvidas.