Teste do Pezinho na prematuridade: entenda cuidados essenciais e a história do tenente Bahia
No Brasil, segundo a Organização Mundial da Saúde (OMS), estima-se que nascem 300 mil prematuros por ano, colocando o país na 10º posição do ranking mundial de prematuridade.
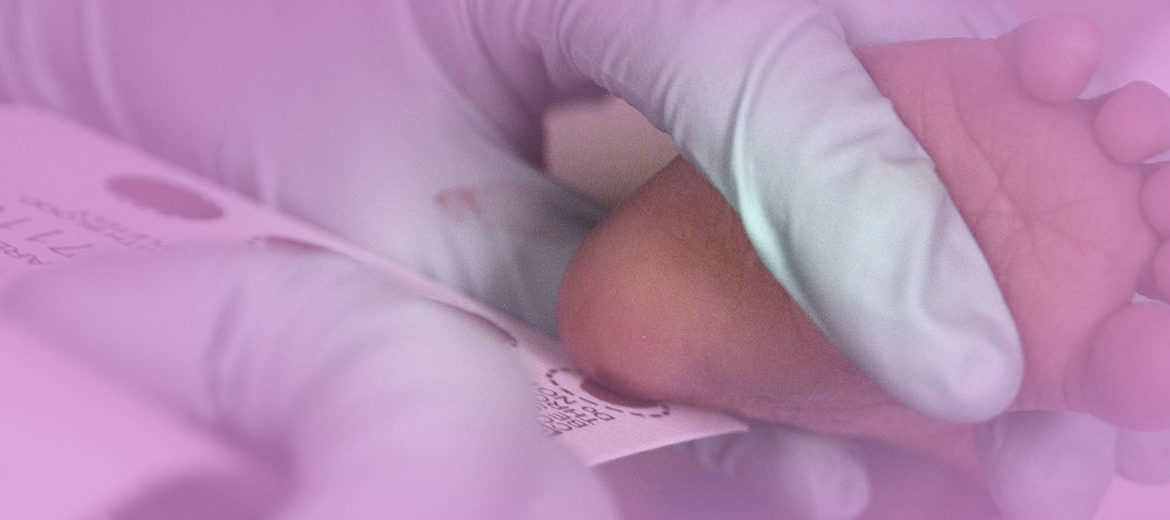
Ela inspira muitos cuidados especiais e é normal que surjam dúvidas na família sobre alguns procedimentos que o bebê deve passar logo após o nascimento. Uma delas, bastante comum, está relacionada ao Teste do Pezinho, exame obrigatório que rastreia doenças raras congênitas para o diagnóstico precoce e início imediato do tratamento. Os prematuros também devem fazer o Teste do Pezinho logo nos primeiros dias após o nascimento, a diferença é que eles precisam repetir o exame entre duas e três vezes (até mais em alguns casos), dependendo da idade gestacional e do peso, conforme o Manual Técnico de Triagem Biológica do Ministério da Saúde.
O especialista e professor da USP, Dr. José Simon Camelo Júnior, explica que a primeira coleta acontece no período recomendado para todos os bebês, entre o 3º e o 5º dia de vida, ou no primeiro dia se o bebê tiver que passar por transfusão de sangue. As outras coletas são feitas entre 7 e 10 dias, na alta do bebê ou com 28 dias de vida e ainda entre 90 e 120 dias da data de nascimento.
A prematuridade e a transfusão de sangue também podem interferir na identificação da doença falciforme e de outras doenças triadas, por isso a importância de refazer o exame.
A enfermeira neonatal e vice-presidente da ONG Prematuridade.com, Aline Hennemann, também explica que, além do teste do pezinho, o bebê prematuro precisa passar por uma série de exames como o teste da linguinha, da orelhinha e o oftalmológico, que geralmente é um exame feito somente nos prematuros para checar questões ligadas à retinopatia da prematuridade.
“O bebê prematuro precisa de cuidados essenciais e de equipamentos capazes de reproduzirem o útero materno, as incubadoras procuram proporcionar o maior conforto para o recém-nascido. Além disso, o ambiente precisa ter o mínimo de ruído e a presença dos pais para garantir ainda mais o conforto“, diz.
Aline ressalta que um recém-nascido é considerado prematuro quando nasce abaixo de 37 semanas de gestação, portanto, quanto menor a idade gestacional, maior a complexidade dos cuidados, tempo de internação e condições de sequelas. Ela também destaca que o pré-natal é o maior aliado para evitar um nascimento prematuro.
Diante da pandemia de Covid-19, a enfermeira diz que a presença dos pais, que é muito importante, acabou se tornando mais um desafio para essas famílias. “Nós costumamos dizer que os pais não são visitas, mas sim parte do cuidado do bebê prematuro, a pandemia chegou e dificultou justamente a presença deles nas UTIs e, também, o aleitamento materno”, afirma. Segundo relatos recebidos pela ONG Prematuridade.com, infelizmente, algumas UTIs, por exemplo, ainda têm restringido o contato dos pais com seus bebês a pouco tempo, mas a recomendação oficial, por nota técnica tanto da OMS como do Ministério da Saúde, é que os pais devem permanecer com os bebês, não deve haver separação, exceto em casos específicos em que a segurança de todos esteja em jogo.
Desafios da prematuridade
No dia 14 de setembro de 2019, Flávio Gonçalves, mais conhecido como tenente Bahia, perdeu a esposa Jéssica Victor Guedes, minutos antes do casamento, por conta de um AVC causado por uma eclâmpsia. Ela estava grávida de 29 semanas e deu à luz a Sophia, que nasceu com cerca de 1kg.
Além de ter que lidar com toda a dor, o tenente conta que a filha nasceu com trombose no coração, no pescoço, anemia e outros problemas, mas ele nunca deixou de acreditar.
“Para mim foi muito difícil, mas eu queria apresentar um mundo de alegria para a Sophia. Passamos 70 dias na UTI e eu aprendi muito, foi ali que tive os primeiros cuidados com ela, aprendi a dar banho, a alimentá-la e a fazê-la mamar. Após isso, nós fomos para a casa e aí começou a minha maternidade, eu sou pai, mas com cuidados maternos“, explica.
Flávio destaca que os exames e o acompanhamento que Sophia teve enquanto ficou internada foram essenciais para a saúde dela. Além disso, ele conta que uma enfermeira o informou sobre o teste do pezinho ampliado, o qual ele não tinha conhecimento na época e agora alerta para que os pais de bebês prematuros ou não também busquem os próprios direitos e entrem na luta para que o teste seja ampliado de fato na rede pública. Tenente Bahia apoia a campanha Pezinho no Futuro, ajudou a divulgar pedindo assinaturas para a petição e segue dando apoio para a conscientização de famílias sobre a importância do exame e para o acompanhamento do processo de ampliação do teste do pezinho conforme a nova lei federal que está em vigor. Você pode apoiar e acompanhar as notícias aqui no nosso site ou em: www.pezinhonofuturo.com.br .
O papai Tenente Bahia também escreveu um livro com o nome “Sophia & Eu“ para contar mais detalhes sobre o nascimento da filha. Ele conta que parte do lucro das vendas do livro é destinada à ONG prematuridade.com, da qual é voluntário. O livro está disponível em: https://www.editorareflexao.com.br/sophia-eu.html .